О журнале
Рекомендации
Стандартизация представления электронных медицинских документов
Емелин И.В., Лебидько Л.М.
_________________________
И.В. Емелин, Л.М. Лебидько
1. Введение
В медицинских информационных системах, как правило, хранятся не документы, а извлеченные из них данные: это экономит память дисковых и других внешних накопителей и ускоряет анализ информации. В простых информационных системах документы заполняются от руки и отдаются операторам для данных. Такая технология позволяет обойтись недорогими компьютерами
и достаточно простым программным обеспечением, но данные, введенные в информационную систему, значительно отстают от реальной жизни и содержат довольно значительный процент ошибок. В более сложных и дорогих системах данные сначала вводятся в систему врачом или медицинской сестрой на своем рабочем месте, а затем распечатываются, подписываются и продолжают свое движение уже в форме бумажного документа. В таких системах данные не отстают от документов, а, напротив, опережают их. Но эта технология также не исключает расхождения между содержанием базы данных и документов - данные могли изменить, а документ или не был выдан заново, или не дошел до адресата. В идеале надо хранить документ в базе данных и отказаться от его передачи в бумажной форме. Однако создание медицинских информационных систем, ориентированных не на данные, а на документы, представляет собой очень сложную задачу. Оно должно опираться на корпоративные, национальные и международные стандарты электронного представления и передачи документов. Одним из наиболее важных стандартов, предназначенных для решения этой задачи, является Архитектура клинических документов CDA (Clinical Document Architecture). Ниже обсуждаются ее основные положения и перспективы внедрения в отечественном здравоохранении.
2.Медицинский документооборот
Документооборот современного крупного лечебно-профилактического учреждения (ЛПУ) включает десятки видов документов, общее количество которых достигает миллиона в год и более. В их число входят организационно-распорядительные, финансовые, медицинские и другие документы. Наибольшая часть документооборота приходится на медицинские документы. Затраты труда, времени и материалов на их ведение очень велики. Простые информационные системы никак не облегчают эту работу и помогают только в получении сводок и отчетов. Более сложные системы сокращают некоторую часть затрат на заполнение документов, исключая необходимость многократного набора демографических данных пациента и указания места лечения, и, что самое важное, обеспечивают значительное снижение процента ошибок.
На рис. 1 показана основная классификация медицинских документов в виде диаграммы на Унифицированном языке моделирования UML (Unified Modeling Language), составленной на основе определений, предложенных в [1].
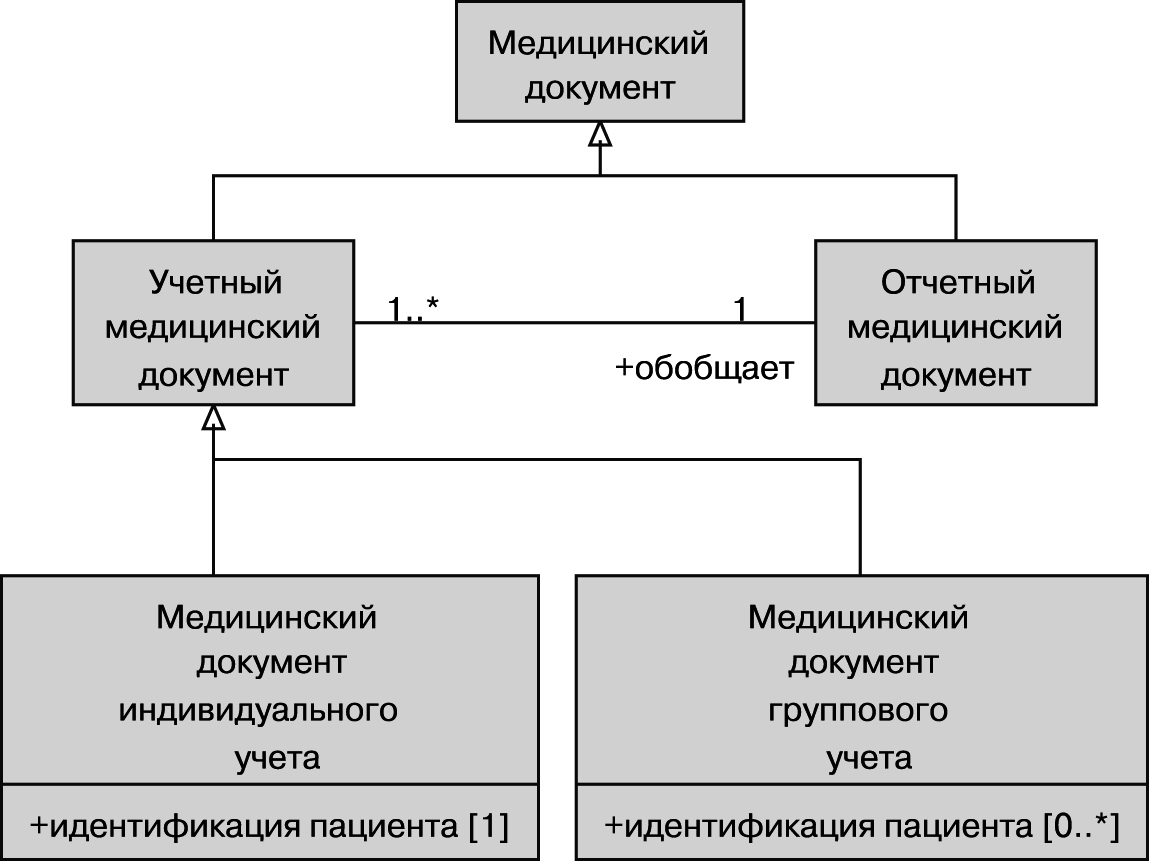
Рис. 1. Классификация медицинских документов.
Согласно этой классификации, все медицинские документы подразделяются на учетные и отчетные. Каждый отчетный документ обобщает содержание группы учетных медицинских документов. В свою очередь, учетные медицинские документы разделяются на документы индивидуального учета (например, направление на исследование пациента) и документы группового учета (например, заявка на питание больных, лежащих в отделении, или требование на лекарства). Назначение медицинской документации – обеспечить организацию медицинского обслуживания пациентов, деятельности медицинского учреждения, изучение состояния здоровья отдельных групп и категорий пациентов в целях повышения качества оказания медицинской помощи.
Формы медицинской документации и порядок использования определяются многочисленными нормативными документами Минздрава СССР, РФ и Минздравсоцразвития РФ. Основополагающим является приказ Минздрава СССР от 4 октября 1980 г. № 1030 «Об утверждении форм первичной медицинской документации учреждений здравоохранения» [2] с последующими многочисленными изменениями и дополнениями, введенными в действие приказами Минздрава СССР и РФ в 1983–2002 гг., а также «Типовая инструкция к заполнению форм первичной медицинской документации лечебно-профилактических учреждений», утвержденная Минздравом СССР 20 июня 1983 г. № 27-14/70-83 [3]. Из недавних нормативных актов стоит отметить приказ Минздравсоцразвития РФ от
22 ноября 2004 г. № 255 «О порядке оказания первичной медико-санитарной помощи гражданам, имеющим право на получение набора социальных услуг» [4] и приказ от 22 ноября 2004 г. N 257 «О внесении дополнений в приказ министра России от 23 августа 1999 г. № 328 «О рациональном назначении лекарственных средств, правилах выписывания рецептов на них и порядке отпуска аптечными учреждениями (организациями)» [5], которые регламентируют медицинское и лекарственное обеспечение граждан, имеющих право на получение государственной социальной помощи.
3. Стандартизация электронного представления медицинских документов
На первый взгляд может показаться, что стандартизация электронного представления медицинских документов не так уж сложна. Достаточно взять утвержденные формы медицинских документов, составить списки их атрибутов, а затем описать структуру соответствующих файлов, например, как это часто делается, в формате DBF. Но проблема в том, что форм и атрибутов слишком много:
в стандарте электронного обмена медицинскими данными в автоматизированных больничных информационных системах, разработанном комитетом Health Level Seven в 1995 году, выделяются 184 разных типов событий, по которым надо передавать электронные сообщения, 82 базовых типа сообщений, 1217 атрибутов данных [6]. Кроме того, формы медицинских документов утверждаются в разные годы, и из-за этого в известной мере не согласуются друг с другом. Для бумажных форм это не так критично: если в форме какого-то атрибута не хватает, его дописывают от руки, а ненужный зачеркивают или не заполняют. В конечном счете в каждом ЛПУ для заполнения таких форм вырабатывается свой собственный «диалект». В электронных формах, если они предназначены не только для чтения, но и для машинной обработки, такая свобода не допустима.
В начале 90-х годов предпринимался целый ряд попыток стандартизации электронного представления медицинских документов. Наиболее удачной оказалась Архитектура клинических документов CDA (Clinical Document Architecture), разработанная комитетом Health Level Seven. С помощью этой архитектуры можно представить если не все, то, по крайней мере, наиболее распространенные медицинские документы индивидуального учета. Первая версия архитектуры CDA была разработана в 2000 году и вызвала большой интерес со стороны разработчиков и заказчиков взаимодействующих медицинских информационных систем. Уже в 2003 году на смену ей пришла вторая версия, которая стала столь популярной, что в 2006 году ожидается ее представление в Международную организацию стандартизации ISO в качестве международного стандарта.
4. Принципы построения Архитектуры клинических документов CDA
Архитектура CDA построена на основе простых, но очень важных принципов:
- Электронный медицинский документ должен представляться на языке XML и отвечать определенной схеме.
- Все схемы XML-представлений должны генерироваться из единственной справочной информационной модели RIM (Reference Information Model) предметной области электронной передачи медицинских данных.
- Каждый электронный медицинский документ должен содержать человеко-читаемые данные и в дополнение к ним может содержать данные, предназначенные для машинной обработки.
- Поскольку разные ЛПУ располагают медицинскими информационными системами разной степени сложности, необходимо предусмотреть возможность «приведения машиночитаемых данных к общему знаменателю», другими словами, простые информационные системы должны уметь обработать документ, полученный от сложной информационной системы, и наоборот.
Первый принцип определяет язык представления электронного документа (XML), второй обеспечивает согласованность представлений разных учетных форм между собой. На третьем остановимся подробнее.
Идея структуры электронного медицинского документа, предложенная в Архитектуре CDA, ведет свое происхождение от диктофонного ввода истории болезни. Врач диктует запись в историю болезни, оператор вводит этот текст, медицинский статистик шифрует диагнозы, поставленные врачом, и другие сведения, необходимые для машинной обработки. На рис. 2 показано, как этот подход может выглядеть в документе, набранном с помощью процессора текстов MS Word.
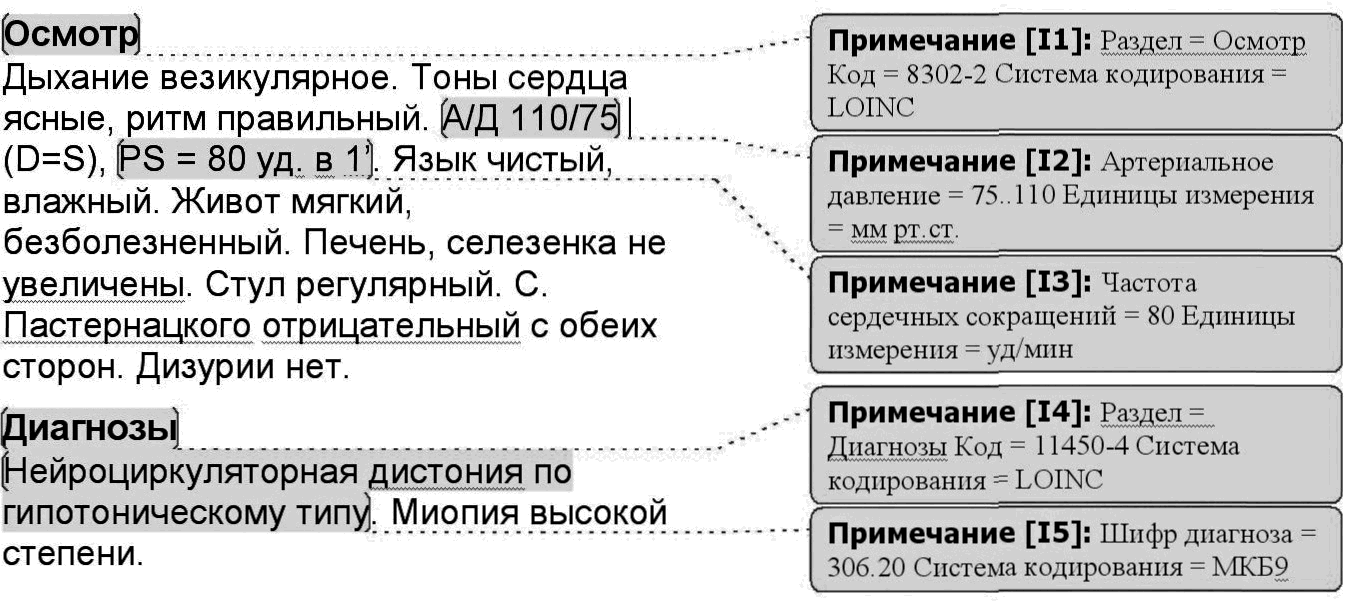
Рис. 2. Фрагмент кодированной истории болезни.
Текст, показанный в левой части рисунка, предназначен для чтения врачом. Примечания, вынесенные на поля, предназначены для машинной обработки. Человек может не обращать на них внимания, их можно вообще не показывать ему. Компьютер, со своей стороны, обрабатывает только примечания, текст ему не нужен.
Простейший уровень машинной обработки (уровень 1) состоит в том, что все примечания отбрасываются, и компьютер только показывает текст, предназначенный для чтения. На следующем, втором уровне компьютер способен обработать примечания к заголовкам разделов и показывать или не показывать те или иные разделы в зависимости от уровня доступа пользователя. На третьем уровне сложности компьютер обрабатывает все примечания, какие только может. В этом и состоит четвертый принцип - "приведение к общему знаменателю".
5. Реализация Архитектуры CDA
Архитектура CDA описывает общую структуру, в которую надо вкладывать конкретную учетную форму медицинского документа. Такое отображение можно сделать далеко не единственным способом, поэтому для каждой формы надо задать стандартное отображение в Архитектуру CDA. Это отображение называют "реализацией Архитектуры". В разных странах подобные реализации уже существуют. Первым объектом изображения стали выписки из истории болезни.
6. Данные или документы?
Одну и ту же информацию можно разными способами передавать между компьютерными системами. Например, направления на анализы, результаты исследований, выписки из истории болезни можно передавать как набор данных определенной структуры или как документ CDA. Поскольку документы сложнее обрабатывать, да и места они занимают больше, то в действующих медицинских информационных системах в основномпередаются наборы данных. Казалось бы, какой смысл в этом случае в переходе на передачу документов?
Дело в том, что передача данных хороша до тех пор, пока она делается в целях медицинской статистики, экономического анализа или оплаты лечения. Пока речь идет о кошельке пациента, ошибки не так уж страшны, их можно, в конце концов, исправить. Но если на основе переданных данных надо принять решение о лечении конкретного пациента, то ошибки могут стоить ему жизни. Для обеспечения принятия медицинских решений первичные данные надо передавать в виде документов, позволяющих определить персональную ответственность за те или иные ошибки. А это, в свою очередь, требует, чтобы документ снабжался цифровыми электронными подписями всех пользователей, которые вводили, изменяли или дополняли его содержание.
К сожалению, текущая версия Архитектуры CDA не предусматривает встроенную цифровую электронную подпись документа в целом или отдельных его разделов. Дискуссия о том, как это может быть сделано, все еще продолжается. Но вряд ли стоит дожидаться ее завершения и откладывать решение об использовании Архитектуры CDA: в скором будущем цифровая подпись документов CDA обязательно появится.
7. Перспективы применения Архитектуры CDA в отечественном здравоохранении
В настоящее время в рамках федеральной целевой научно-технической программы «Исследования и разработки по приоритетным направлениям развития науки и техники на 2002–2006 годы» выполняется комплексный проект «Разработка системы электронного обмена стандартизованными документами на основе интернет- и интранет-порталов для ускорения документооборота в медицинских учреждениях страны». Целью проекта является обоснование и создание автоматизированной системы электронного обмена стандартизованными медицинскими документами на основе интернет- и интранет-порталов для размещения электронных медицинских документов и доступа к ним с использованием стандартных проводников интернета и пакетов офисной автоматизации. Совместную работу над этим проектом ведут Главный научно-исследовательский вычислительный центр Управления делами Президента Российской Федерации и Санкт-Петербургский государственный университет информационных технологий, механики и оптики.
В основу проекта положена Архитектура CDA. Первые результаты уже показали, что в нее с успехом могут быть вложены такие учетные медицинские документы, как выписки из истории болезни, рецепты, направления на обследования и консультации, результаты лабораторных анализов и диагностических исследований. В настоящее время прорабатываются возможности дополнения Архитектуры CDA цифровой электронной подписью, не нарушающей требования стандарта. Одним из наиболее перспективных результатов реализации проекта может стать обеспечение электронного обмена стандартизованными медицинскими документами при проведении телемедицинских консультаций.
Литература
1. Петровский Б.В. Краткая Медицинская Энциклопедия / Б.В. Петровский [и др.] // изд. 2. – М.: Советская Энциклопедия, 1989.
2. Об утверждении форм первичной медицинской документации учреждений здравоохранения: приказ Минздрава СССР от 4 октября 1980: № 1030. – б. и.
3. Типовая инструкция к заполнению форм первичной медицинской документации лечебно-профилактических учреждений: утв. Минздравом СССР 20 июня 1983: № 27-14/70-83. – б. и.
4. О порядке оказания первичной медико-санитарной помощи гражданам, имеющим право на получение набора социальных услуг: приказ Минздравсоцразвития РФ от 22 ноября 2004: № 255. – б. и.
5. О внесении дополнений в приказ министра России от 23 августа 1999 г. № 328 «О рациональном назначении лекарственных средств, правилах выписывания рецептов на них и порядке отпуска аптечными учреждениями (организациями)»: приказ Минздравсоцразвития РФ от 22 ноября 2004 г. № 257. – б. и.
6. Health Level Seven, Inc. – http://www.hl7.org.
_________________________________________________
Емелин Иван Владимирович - заместитель директора ФГУП "Главный научно-исследовательский вычислительный центр" Управления делами Президента Российской Федерации, кандидат физико-математических наук, с.н.с.
Лебидько Леонид Михайлович - аспирант ФГУП "Главный научно-исследовательский вычислительный центр" Управления делами Президента Российской Федерации
© Информационное общество, 2006, вып. 1, с. 16-19.